Hace apenas unos meses todos nos felicitábamos de las excelencias de nuestro Sistema Nacional de Salud y nuestros dirigentes políticos incluso fanfarroneaban diciendo que era uno de los mejores del mundo. Hoy la situación es completamente distinta. El COVID-19 ha puesto de manifiesto sus debilidades y algunos cuestionamos su viabilidad si se mantiene el modelo actual. El Consejo General de Colegios Oficiales de Médicos de España (CGCOM) ha emitido un comunicado en el que alerta de la situación límite del sistema de salud y del agotamiento de sus profesionales. En ese comunicado se llama la atención a los dirigentes políticos a quienes se exige “que se pongan de acuerdo y que abandonen la confrontación, aparquen diferencias, centren el discurso y lideren como país la puesta en común de una hoja de ruta a la que nos sumemos todos”. Con respecto a la Atención Primaria cuya crisis es evidente, se afirma -con razón- que está “desbordada y al borde de la defunción”.
Desde luego una crisis sanitaria como la del COVID-19 no se conocía desde la epidemia de cólera de 1885, que también ocasionó decenas de miles de muertos, presentó graves deficiencias en su gestión y puso en evidencia la escasa categoría de algunos de los dirigentes políticos de entonces. Desgraciadamente la historia se repite. La crisis del COVID-19 ha puesto en evidencia la debilidad de los sistemas de información de salud pública – las imprecisiones en el recuento de casos, fallecidos e ingresados todavía se mantienen – la escasez de personal técnico y de capacidad de gestión del Ministerio de Sanidad, la prudencia de muchos dirigentes políticos y la logorrea e insensatez de otros. Además, el COVID-19 ha reventado las costuras de los hospitales y ha noqueado a la Atención Primaria. El comunicado del CGCOM coincide en líneas generales con lo que pensamos muchos o la mayoría de los colegiados.
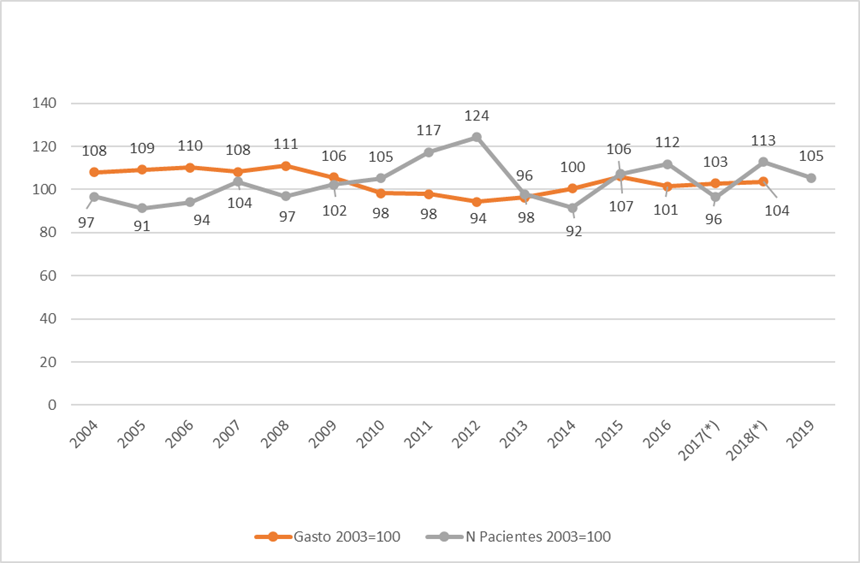
Figura 1. Gasto sanitario público y número de pacientes en lista de espera. Los datos son índices tomando como base el año 2003. No se encuentra disponible el dato de gasto de 2019. Las cifras de gasto de 2017 y 2018 son provisionales. Fuente: Ministerio de Sanidad. Estadística de gasto sanitario público y Sistema de información de listas de espera del Sistema Nacional de Salud. Elaboración propia https://www.mscbs.gob.es/estadEstudios/estadisticas/inforRecopilaciones/gastoSanitario2005/home.htm https://www.mscbs.gob.es/estadEstudios/estadisticas/inforRecopilaciones/listaEspera.htm
No se puede pretender que se dimensionen los recursos para las catástrofes. Pero hay que reconocer que la pandemia ha golpeado con gran dureza a un sistema de salud que ya partía de una situación de gran debilidad. Nuestro sistema de salud se enfrenta desde hace varios años a importantes retos: el aumento de la tasa de dependencia; las tensiones presupuestarias, que han ocasionado descenso del gasto público durante varios años; el gasto en medicamentos cuyo total, incluyendo el de la farmacia hospitalaria es el 25 por ciento del total del gasto público; las crecientes listas de espera; el porcentaje de ingresos hospitalarios evitables, que supera al promedio de la UE; y las dificultades organizativas y legales para analizar las grandes fuentes de datos del sistema de salud en beneficio de la calidad, la investigación y la salud pública.
A pesar de que se suele afirmar con evidente ligereza lo contrario, el Ministerio de Sanidad dispone de un portal estadístico con una rica información del sistema de salud. Conforme con esa fuente puede comprobarse que la lista de espera quirúrgica en diciembre de 2003 ascendía a 436.228 pacientes, que esperaban un promedio de 77 días; y en 2019 el número de personas en espera era 704.997 con una demora media de 121 días. Las listas de espera en España son muy sensibles al gasto, como puede comprobarse en la Figura 1, que muestra la evolución de la lista de espera y la del gasto sanitario público. Aunque este artículo no pretenda tener el rigor de un trabajo académico, se podría considerar que en todos estos años no ha mejorado la eficiencia, porque solo mejoran los resultados cuando se gasta más. Dicho de otra manera, se puede afirmar que el sistema de salud no tiene capacidad para absorber la demanda, salvo que se incremente el gasto de manera notable.
La situación de la Atención Primaria, sobre el papel, no parece confirmar la idea de que no se han aumentado recursos. Según el sistema de información de Atención Primaria que también se puede consultar en la mencionada fuente, en 2003 la razón entre médico de familia y población asignada era de 1.484 personas, la de médico pediatra 1.030 y la de enfermería de 1.709. En 2019 esas cifras son 1.360, 1.002 y 1.509 respectivamente. Aunque se trata de promedios nacionales y existe gran variabilidad según la dispersión geográfica, no parece que se haya producido merma teórica de profesionales. Lo que sí se ha producido es la falta de disponibilidad de médicos, tanto para cubrir sustituciones y ausencias como incluso plazas vacantes. Por estos motivos las cifras que relacionan el número de médicos de atención primaria con su población asignada deben analizarse con extraordinaria cautela porque las plazas no siempre están cubiertas. Debe tenerse en cuenta que la escasez de médicos de atención primaria permanecerá durante varios años. Analizar el por qué de esa escasez excede de este artículo. También se confirma el envejecimiento de la población, porque la proporción de mayores de 65 años sobre el total en 2003 era del 16,96 por ciento y en 2017 del 18,96 por ciento.
Por lo tanto, tenemos un sistema de salud cuya atención especializada no mejora su eficiencia y no puede atender su demanda, al menos la quirúrgica, salvo que se incremente el gasto. Además, su Atención Primaria presenta graves dificultades por su carencia de médicos, entre otros motivos. Esa carencia de médicos y también la pandemia hacen que la Atención Primaria en la actualidad preste sus servicios con extrema precariedad y que haya tenido que organizarse de manera que gran parte de sus consultas ya no son presenciales sino por teléfono, para general disgusto de sus pacientes. No parece que en los próximos años se vaya a aumentar el gasto en atención especializada, salvo el que se origine directamente por el COVID-19, ni tampoco que podamos incorporar los médicos de atención primaria que nos faltan. Por si todo lo anterior fuera poco, la lista de espera generada por la disminución de actividad no COVID-19, aunque todavía no se dispone de datos publicados, ha debido de aumentar de manera considerable.
El sistema de salud no tiene capacidad para absorber la demanda, salvo que se incremente el gasto de manera notable
El vigente modelo de Atención Primaria apenas se ha modificado desde que se instauró a finales de los años 80 y el de gestión de nuestros hospitales es de finales de los años 60 del siglo pasado cuando se consolidaron los hospitales con servicios médicos jerarquizados en la Seguridad Social. De hecho, los que fuimos testigos y partícipes del cambio tanto de la Atención Primaria, como de la implantación del modelo gerencial en los hospitales, también en los años 80, no observamos diferencias. Se optó entonces en Atención Primaria por un modelo de médicos y profesionales de la enfermería empleados públicos, en centros de salud públicos; con un salario sin apenas relación con la población asignada, con la dispersión geográfica y con el desempeño profesional. Este modelo debe transformarse, con una gestión más ágil, también centrada en el paciente y sus necesidades, mejorando las retribuciones de los profesionales, que también deben incrementarse a sus colegas de los hospitales, pero con un fuerte componente salarial que dependa de la población asignada y del desempeño, primando siempre la calidad. Estas medidas no solucionan la incorporación de médicos a corto plazo, porque no hay, pero sin duda supondrían una indiscutible mejora, que es indispensable, de las condiciones de trabajo de nuestros médicos de atención primaria. El mantenimiento de la telesalud después del COVID-19 solo se debería mantener si mejora su planificación y su organización.
En los hospitales también se ha consolidado el modelo funcionarial, aunque se le llame estatutario, y ambos niveles se administran con una gestión económico – financiera y logística con criterios, métodos y normas de administración pública. Por desgracia, no se distingue entre Administración Pública y servicio público, que no es lo mismo. Todo ello ha conducido a un sistema con un elevado componente de gestión burocrática y burocratizada, siempre poco eficaz y menos eficiente. Como todo lo que no mejora empeora, con los años el sistema se ha hecho mucho más rígido y menos centrado en el paciente. En realidad, en la actualidad muchos administradores no sanitarios ya no emplean este criterio para la toma de decisiones. Este sistema de gestión no es sostenible porque también colapsa el sistema de salud. De hecho, nuestro sistema de salud se ha convertido en un monstruo burocrático que devora todo lo que sobrevive al COVID-19.
Todo ello conduce a la conclusión que son necesarias acciones que no sean las que se han venido aplicando siempre, como parecen proponer los dirigentes políticos: reforzar la Atención Primaria, aunque nunca concreten cómo, e inyectar dinero para contener las listas de espera, lo que supone peonadas y contratar intervenciones quirúrgicas. Propuestas que se acompañan siempre con el ya tradicional tópico de “apostar” por el sistema público. Como no hay médicos disponibles para Atención Primaria y la inyección de dinero es más que dudosa en tiempos de grave recesión, no puede esperarse que la situación mejore salvo que se cambie la manera de hacer las cosas. No se puede pretender que, haciendo siempre lo mismo, cambien los resultados.
Como ya se ha comentado en ocasiones anteriores en esta columna, se necesita liderazgo, innovación y coraje si se desea que la situación mejore, porque es imprescindible cambiar de modelo. Se debe crear una red de hospitales públicos, y también privados, de utilización pública, que trabajen en red, que atiendan a la población de manera planificada, aunque sin descartar la competitividad entre ellos, que cooperen en investigación y docencia y que, con el concurso de la empresa privada, universidades y centros de investigación, formen una red de excelencia que ayude a recuperar nuestro maltrecho PIB. Los profesionales deben ser mejor retribuidos, sin duda, pero de manera que un fuerte componente salarial esté vinculado a su desempeño profesional. Además, el enfoque de los hospitales debe abandonar progresivamente su foco en la actividad y gasto, y centrarse en el paciente, sus necesidades, los costes, la calidad y la efectividad.
La forma actual de atender a los pacientes en la atención primaria solo es aceptable por la razón de extremar las precauciones por la pandemia, pero no es sostenible, por razones de calidad y sobre todo porque los pacientes y la población no están dispuestos a aceptar lo que consideran, no sin razón, una pérdida de accesibilidad a su médico. Se debe recordar que la atención a distancia no supone reducción del tiempo que se emplea en cada consulta si esta se pretende que tenga una calidad equiparable a la presencial. La permanencia de la telesalud solo debe hacerse después de un detallado análisis de sus beneficios, de los riesgos, de su coste y de los recursos que se precisan para que sea de la calidad exigible. Atender a los pacientes que solicitan consulta por teléfono, con el triaje de los administrativos de admisión, sin que se tenga constancia de que exista un procedimiento reglado, sin que los ciudadanos tengan claro cómo se registra la información y sin líneas telefónicas suficientes, no parece razonable.
La telemedicina o telesalud resultan más apropiadas para el control a distancia del paciente crónico, con procedimientos y dispositivos dirigidos a evitar su reagudización y su tasa de reingresos en hospital, y con control de su médico y enfermera. Este sistema bien organizado evita visitas al centro de salud y al domicilio, y además mejora la calidad de vida del paciente. Sin embargo, la telesalud, entendida esta como telefónica, sin procedimientos claros, para atender la demanda, con el triaje a cargo del servicio de admisión y con líneas telefónicas congestionadas, no parece la mejor organización.
En resumen, nos encontramos con un sistema de salud gravemente dañado, que incluso antes de la pandemia no puede absorber toda la demanda de sus hospitales salvo que se inyecte más dinero; con una atención primaria muy precaria, con una gestión económico – financiera y logística ineficaz y con una pandemia que no ha terminado. Esta situación exige cambiar de sistema de gestión y de modelo de los dos niveles de atención, menos burocracia -entendida esta en su significado peyorativo- trabajo en red para aprovechar las sinergias, mejorar y modificar los conceptos retributivos de los profesionales, cooperación para la investigación y la innovación que permitan la creación de auténticos cluster de salud. No podemos seguir así.








